Что такое бронскопия легких как и для чего ее делают
Содержание:
- Методика проведения бронхоскопии
- Бронхоскопия показания и противопоказания, возможные осложнения
- Подготовка и порядок проведения
- Терапия домашними средствами
- Проведение фибробронхоскопии
- Подготовка и проведение обследования
- Подготовительные мероприятия
- Сопровождающие симптомы
- Обезболивание
- В чем заключается процедура
- Температура после бронхоскопии и другие возможные осложнения
- Советы врачей во время выделения зеленой мокроты
- Причины откашливания зеленой слизи
Методика проведения бронхоскопии
Перед обычной диагностической бронхоскопией, за 15 минут до обезболивания, следует ввести 1 мл атропина 1 :1000. Обезболивание без предварительного введения атропина часто может оказаться недостаточным из-за повышенной саливации во время анестезии.
Перед исследованием рекомендуется, кроме атропина, в целях профилактики отравления кокаином дать больному люминал (антидот кокаина), а также кодеин или пантопон для подавления кашлевого рефлекса.
Во избежание рвоты во время исследования бронхоскопию не следует производить раньше чем через 3 часа после последнего приема пищи.
Обезболивание при бронхоскопии производится 5, 10% раствором лидокаина или 3% раствором дикаина, или менее токсичной смесью Гирша.
Обезболивающее вещество распыляют в области корня языка, зева и гортани тонкой струей из специального пульверизатора в течение 15—20 минут с интервалами по 2—3 минуты. Больной должен при этой процедуре глубоко вдыхать распыляемое вещество. По истечении указанного срока пипеткой через одну ноздрю пациенту вводят несколько капель анестезирующего вещества и потом через нижний носовой ход в трахею заводят резиновый катетер. Убедившись, что катетер есть в трахее, и наклонив больного в сторону, соответствующую исследованию, дополнительно вводят через катетер в трахею и бронхи несколько капель обезболивающего вещества вплоть до полного исчезновения кашлевого рефлекса. Затем катетер извлекают и приступают к бронхоскопии. Всего на обезболивание расходуют не больше 4 мл смеси Гирша.
Для бронхоскопии предложены различные положения исследуемого. Так, например, некоторые отолярингологи проводят бронхоскопию в положении больного сидя. Однако это обычно утомительно для больного, не говоря уже о тяжелобольном и неудобно для исследователя. Исследование в положении больного на животе (как это предлагают отолярингологи) также плохо переносится больными. Наиболее распространено в хирургической практике при бронхоскопии положение на спине, причем голова его положена на подголовник или подушку.
Бронхоскоп вводят в трахею по ориентирам. Инструмент следует вводить без всякого усилия и давления, продвигая трубку бронхоскопа только по направлению ясно определяемого просвета воздухоносных путей.
Осматривают глотку, голосовую щель, слизистую и бифуркацию трахеи, слизистую бронхов. Для осмотра верхнедолевых бронхов, недоступных исследованию через обычную трубку бронхоскопа, пользуются специальной оптической системой.
Диагностическое исследование часто сочетается с лечебными мероприятиями: отсасывание мокроты, введение антибиотиков, прижигание слизистой при бронхиальных свищах.
Для удаления инородных тел при бронхоскопии и биопсии используются соответственные инструменты, имеющиеся в наборе вместе с бронхоскопом. Отсасывание мокроты обеспечивается через катетер, вводимый в просвет бронхоскопа. Катетер соединяют с водоструйным или электрическим насосом. При бронхоскопии возможна тампонада бронха и обтурация просвета его, производимые при операциях по поводу гнойных процессов легких.
При недостаточном обезболивании имеется опасность травмирования слизистой оболочки трахеи и бронхов. Выделение крови при этом мешает исследованию вплоть до того, что приходится прекращать бронхоскопию. С извлечением бронхоскопа кровотечение самостоятельно останавливается.
Передозировка анестезирующего вещества при бронхоскопии или повышенная чувствительность больного проявляется в той или иной степени выраженной эйфории, движениях мимической мускулатуры («жевательные движения»), дрожании кистей и пальцев. При тяжелой степени отравления наступают расстройства дыхания, сердечной деятельности.
При выраженном отравлении анестетиком наиболее эффективным лечебным мероприятием является внутривенное введение пентотала в 2% растворе — нужно медленно ввести 10—15 мл. Обычно сразу же после инъекции явления отравления ослабевают и исчезают. Кроме пентотала, подкожно вводят кофеин, дают кислород, назначают промывание желудка.
Бронхоскопия показания и противопоказания, возможные осложнения
Бронхоскопия – это один из методов обследования легких, который проводится с помощью специального оптического прибора бронхоскопа. Бронхоскопия позволяет врачу осмотреть внутреннюю поверхность верхних дыхательных путей (гортани, голосовых связок, слизистой оболочки трахеи и бронхов). Бронхоскопия является эффективным методом диагностики некоторых воспалительных заболеваний дыхательной системы, туберкулеза, а также позволяет установить наличие опухоли или инородного тела в верхних дыхательных путях.
В каких случаях назначают бронхоскопию?
- Выяснение причины затрудненного дыхания, кровотечений из органов дыхательной системы, хронического (длительного) кашля и т.д.
- Взятие частичек ткани из подозрительных участков дыхательной системы для дальнейшего изучения под микроскопом (биопсия).
- Забор слизи или мокроты из бронхов для дальнейшего изучения.
- Подозрение на рак легкого.
- Удаление инородных тел, затрудняющих ток воздуха по дыхательным путям.
- Введение лекарств в дыхательные пути.
- Лечение небольших опухолей трахеи и бронхов.
- Расширение дыхательных путей в местах патологического (связанного с болезнью) сужения.
- Окончательное установление диагноза при наличии подозрительных изменений на рентгене легких
Не рекомендуется проводить бронхоскопию при повышенном артериальном давлении, психических заболеваниях (эпилепсия, шизофрения), бронхиальной астме в стадии обострения, а также после недавно перенесенного инфаркта миокарда, инсульта и т.д. и т.д
Как осуществляют бронхоскопию?
Во время проведения гибкой бронхоскопии, как правило, применяется местное обезболивание. Пациент во время процедуры может находиться в положении сидя или лежа. Для обезболивания дыхательных путей врач впрыскивает в каждую ноздрю пациента небольшое количество анестетика (например, Лидокаин). До проведения бронхоскопии обязательно сообщите врачу если у вас есть аллергия на новокаин, лидокаин!
Во то время когда врач впрыскивает лекарство очень важно глубоко вдохнуть, чтобы позволить обезболивающему веществу проникнуть глубоко вниз по дыхательным путям. Сразу после впрыскивания лекарства у пациента может появиться постепенно усиливающееся ощущение теплого кома в горле, а также впечатление распирания, онемелости горла и языка – это нормальные ощущения
Примерно через 5-7 минут после введения обезболивающего вещества врач может начать обследование.
В целях проведения бронхоскопии у детей обычно делают общий кратковременных наркоз.
Саму по себе бронхоскопию проводят следующим образом: врач вводит через нос (или через рот) бронхоскоп (оптический прибор, оснащенный подсветкой и видеокамерой) и продвигает его в дыхательные пути. Это совершенно безболезненно, но неприятно, так как после того как врач доходит до уровня бронхов начинается сильный удушающий кашель и позывы к рвоте. Пациенту нужно преретерпеть это.
С помощью бронхоскопа проводятся необходимые манипуляции (осмотр состояния слизистых оболочек трахеи и бронхов, взятие ткани на исследование, удаление инородного тела и др.), после чего прибор извлекают.
Подготовка и порядок проведения
Чтобы показания бронхоскопии были наиболее точными, необходимо непосредственно перед самой процедурой выполнить ряд обязательных мероприятий.
Обследование проводится только по назначению лечащего врача, который должен уведомить пациента о возможных рисках, что могут возникнуть после диагностики.
Следует обязательно рассказать врачу об аллергических реакциях на тот или иной препарат, так как в большинстве случаев бронхоскопию выполняют под общим наркозом.
В этом случае врач может посоветовать сдать определенные анализы и пройти специальные тесты, чтобы получить недостающие показания.
Также при подготовке к бронхоскопии обязательно учитываются и противопоказания.
Подготовка к бронхоскопии у взрослых включает отказ от употребления пищи за двенадцать часов до назначенного времени.
Процедура бронхоскопии может проводиться как под местной анестезией, так и под общим наркозом, в зависимости от физиологических особенностей каждого пациента.
Фото:
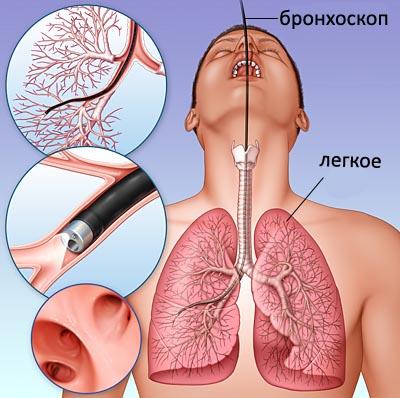
Обследование проводится в специальном эндоскопическом кабинете, оснащенным всем необходимым оборудованием.
Больной занимает положение лежа или сидя, при этом следует контролировать, чтобы грудная клетка не была изогнутой, так как в этом случае можно серьезно травмировать слизистую оболочку.
Человек должен полностью расслабиться, уложить свои руки вдоль туловища и осуществлять дыхание через нос.
Когда трубка пройдет голосовую щель, ее начинают аккуратными вращательными движениями продвигать к бронхам и верхним долям легких, чтобы получить показания об их общем состоянии.
В этот момент человек может ощущать некоторый дискомфорт, а также определенное давление в участках дыхательной системы, однако, как правило, все это протекает безболезненно.
Для начала врачом осматривается область гортани на предмет выявления различных патологий и новообразований.
Далее проверяется состояние трахеи и самих бронхов. При необходимости в момент проведения обследования может быть взята биопсия.
Кроме того, данный метод позволяет удалить из бронхов все содержимое, выполнить их промывку.
Видео:
Алгоритм проведения бронхоскопии во всех случаях одинаковый. Когда врачом будут тщательно осмотрены все необходимые области, трубка аккуратно достается.
Чувство онемения от местного наркоза пациент будет ощущать еще около часа.
Кроме того, в ближайшие несколько часов после бронхоскопии крайне нежелательно курить и принимать пищу, так как это может привести к появлению кровотечения.
У некоторых пациентов после бронхоскопии может кратковременно подняться температура, которая, как правило, через несколько часов спадает самостоятельно.
Лучше всего после проведения диагностики некоторое время оставаться в больнице, чтобы медицинский персонал в случае необходимости мог оказать своевременную помощь.
Терапия домашними средствами
 Немалую пользу способны принести проверенные и народные рецепты. Они дают возможность активизировать кровообращение дыхательных путей и устранить застой воспалительного экссудата.
Немалую пользу способны принести проверенные и народные рецепты. Они дают возможность активизировать кровообращение дыхательных путей и устранить застой воспалительного экссудата.
Когда наблюдается зеленая мокрота при кашле, эффективными средствами окажутся:
- Свежезаваренный крепкий чай с добавлением соды, соли, сливочного масла и молока. Он способен эффективно прогреть грудную клетку;
- примочки из горячего размятого картофеля, смешанного с разогретым хлебом и медом, помогают растворению мокроты;
- горчичники, купленные в аптеке или приготовленные в домашних условиях, эффективно снимают застойные явления и облегчают дыхание;
- массаж груди и спины с применением эфирных масел стимулируют кровообращение;
- паровые ингаляции с добавлением соды, соли, сосновой хвои, шишек или эвкалипта способствуют отхождению мокроты и активизируют лимфоток;
- сбор из алтея, солодки, чабреца, семян укропа и ромашки оказывает отхаркивающее действие и пр.
Для того, чтобы облегчить состояние пациента, нужно также тщательно промывать нос и полоскать горло солью или фармакологическими препаратами.
Проветривание в комнате должно осуществляться регулярно, но в первые дни больному лучше временно покинуть помещение, где открыта форточка.
Для того, чтобы народные средства оказали должное воздействие, следует употреблять как можно больше жидкости. Этот простой метод прекрасно разжижает густую мокроту, что облегчает ее отхаркивание.
Требуется соблюдать постельный режим и избегать стрессов. Курить или принимать спиртные напитки строжайше запрещено.
Если выполнять все назначения врача, то постепенно пациент заметит, что у него полностью откашливается зеленая мокрота, что является благоприятным признаком. Он свидетельствует о том, что процесс очищения дыхательных путей идет полным ходом.
Узнайте больше!
- Что делать если мокрота не отхаркивается?
- Лучшие отхаркивающие средства — выбор и применение
- Ингаляции для разжижения мокроты в домашних условиях
Проведение фибробронхоскопии
- Бронхоскопию проводят обученные врачи-эндоскописты, прошедшие специализацию по бронхоскопии.
- Непосредственно перед проведением бронхоскопии проводится дополнительная премедикация.
- Необходимо снять зубные протезы, а также украшения для пирсинга.
- Больным с бронхоспастическим компонентом (хронический обструктивный бронхит, бронхиальная астма) за 40 минут до начала исследования целесообразно ввести внутримышечно атропин, седуксен и димедрол и за 15—20 минут сделать внутривенную инъекцию раствора эуфиллина, а непосредственно перед началом анестезии дать вдохнуть аэрозоль (окспренолин, сальбутамол) из индивидуального дозатора.
- Необходимо снять верхнюю одежду или ослабить воротник (расстегнуть пуговицы).
- Выполняется местная анестезия слизистой носовой полости и ротоглотки при помощи распылителя с анестетиком. Местная анестезия необходима для устранения болезненных ощущений при проведении эндоскопа через нос и подавления рвотного рефлекса.
- Бронхоскопия проводится в положении сидя или лежа. Это решает врач.
- Врач вводит эндоскоп в дыхательные пути под контролем зрения, постепенно осматривая нижележащие отделы трахеобронхиального дерева с обеих сторон. Аппарат обычно вводится через носовой, но в некоторых случаях может быть введён в дыхательные пути и через рот. Диаметр эндоскопа существенно меньше просвета трахеи и бронхов, поэтому затруднений дыхания быть не должно.
- Врач рассматривает поверхность глотки, трахеи и бронхов.
- При необходимости проводится фото- или видеосъёмка и запись изображения. При благоприятных условиях через бронхоскоп можно осмотреть не только крупные бронхи, но и разветвления мелких бронхов.
- По показаниям может быть проведена биопсия. Эта манипуляция безболезненна.
- Также по показаниям проводят лечебные манипуляции, например, удаление инородного тела.
- Затем бронхоскоп извлекается.
Подготовка и проведение обследования
Перед обследованием пациента необходимо подготовить. Подготовка включает как психологический, так и физиологический аспект.
Чтобы подготовить пациента, врач подробно объясняет ему, как делают бронхоскопию, и отвечает на все сопутствующие вопросы. Обсуждается тип наркоза, необходимость его применения. Обсуждаются возможные осложнения, аллергические реакции и т.п. Целесообразно накануне процедуры назначение успокоительного препарата.
Перед обследованием пациенту проводят общий анализ крови, мочи, определяют группу крови и резус-фактор, делают ЭКГ, рентген легких и иные обследования, если есть сопутствующие заболевания. Процедура выполняется натощак, за день до нее запрещено употребление алкоголя. За несколько минут до начала пациент должен опорожнить мочевой пузырь.
Процедура не вызывает болевых ощущений, так как в дыхательных путях нет болевых рецепторов. Перед началом врач обрабатывает глотку специальным спреем с анестезирующим эффектом. Пациент находится в лежачем положении с запрокинутой головой.
Трубка вводится или через носовой ход, или, при наличии противопоказаний к первому, через рот. Если используется жесткая трубка, то она вводится только через ротовую полость. Врач обследует слизистую и бронхи с их ответвлениями. Процедура занимает от 10 минут до получаса в зависимости от того, проводится ли обследование или лечебные манипуляции.
Если необходимо взять образец бактерий или клеток дыхательных путей, врач может ввести некоторое количество стерильной жидкости в дыхательные пути, которая потом отсасывается.
Подготовительные мероприятия
Подготовка к бронхоскопии – ответственный процесс, требующий внимания со стороны как врача, так и пациента. Для минимизации риска развития осложнений и нежелательных последствий процедуры больной проходит комплекс вспомогательных мероприятий, направленных на улучшение состояния дыхательных путей перед введением постороннего устройства.
Алгоритм подготовки к бронхоскопии:
- Проведение вспомогательных диагностических мероприятий – рентгеновское обследование органов грудной клетки, ЭКГ, общий и биохимический анализ крови, оценка свертываемости;
- Сбор анамнеза для установления наличия вторичных патологических состояний (болезни сердца, эндокринных желез) для своевременной компенсации соответствующих нарушений;
- Отказ от приема пищи за 12 часов до проведения бронхоскопии. Причина – предотвращение риска забрасывания частичек еды в дыхательные пути пациента;
- Непосредственно в день исследования пациенту не рекомендуется употреблять воду до процедуры. Причина – предотвращение аспирации (попадание жидкости в бронхи);
- Непосредственно перед исследованием проводится премедикация («успокаивающий укол»). Цель – расслабление пациента и бронхов с уменьшением стрессового компонента. Подготовить пациента помогут седативные средства, миорелаксанты;
- Применение местной или общей анестезии. Бронхоскопия под наркозом проводится после дополнительного подключения пациента к аппарату искусственной вентиляции легких.
Важно! Бронхоскопия осуществляется в условиях стационара. Больным дополнительно рекомендуется взять с собой на процедуру полотенце для сбора слюны
Некоторые пациенты тяжело переносят обследование, что может вызвать слабость, позывы к рвоте, головокружение.
Сопровождающие симптомы
Продуктивный кашель с характерным цветом отделяемого секрета не является уникальным симптомом, по которому можно безошибочно определить тип патологии.
Он лишь говорит о сильном воспалении, которое нельзя оставлять без внимания.
Рассмотрим детальнее основную симптоматику каждого заболевания, при котором откашливается зелёная мокрота:
- Хронический и острый бронхит бактериальной этиологии. Для данной патологии характерна гипертермия, общее недомогание, одышка при физической активности.
- Воспаление лёгких. Пневмония в 80% случаев сопровождается повышением температуры тела до субфебрильных значений и интенсивным кашлем. Откашливаемая слизь имеет неприятный запах. У человека появляется боль в груди, повышается потливость. В тяжёлых случаях к указанным признакам болезни присоединяется спутанность сознания и цианоз носогубного треугольника.
- Абсцесс лёгкого. Признаки абсцесса схожи с пневмонией. Однако при данном заболевании во время вскрытия гнойного очага отходит большое количество зловонной слизи, иногда её объем достигает 1 литра в сутки. В это время состояние человека существенно ухудшается.
- Туберкулёз. О поражении микобактерией свидетельствует длительный кашель, резкое снижение массы тела, потеря аппетита, общая слабость и апатия. На начальных этапах значения температуры тела сохраняются в пределах нормы или незначительно повышаются в утреннее время (до 37,5). При распаде тканей наблюдаются кровянистые прожилки и вкрапления в отхаркиваемой слизи.
- Новообразования в лёгких. Рак легких проявляется интоксикацией организма, болью в области груди, не сбивающейся температурой, слабостью, кровохарканьем.
Не всегда откашливающаяся зеленоватая слизь свидетельствует о патологиях нижних дыхательных путей.
Синусит, гайморит, ларингит – заболевания, при которых также отхаркивается зеленоватая слизь. Однако в этом случае местом её скопления становится носоглотка.
Также подобный симптом наблюдается у курильщиков. Зачастую вязкий зеленоватый секрет в этом случае отделяется по утрам.
Обезболивание
Б. может быть произведена как под местной анестезией, так и под наркозом. Премедикация может быть ограничена атропином или метацином (до 1 мл 0,1% раствора). Барбитураты, наркотические анальгетики, антигистаминные препараты, транквилизаторы вводят по показаниям. Местная анестезия при Б. вызывается смазыванием, распылением, аспирацией анестезирующего раствора ( дикаин 1—3%, кокаин 3—6%, тримекаин 2% до 3—5 мл). Рационально применение 15—20 мл 10% раствора новокаина в 5% растворе гексаметилентетрамина. Анестезию проводят в 2—3 этапа с перерывами 2—3 мин. Сначала анестезируют слизистую оболочку глотки, затем гортани и голосовых складок и, наконец, вливают анестезирующий раствор в трахею при помощи гортанного шприца. У пожилых и ослабленных больных количество и продолжительность пауз между этапами анестезии должны быть увеличены, количество анестезирующего вещества уменьшено.
Наилучшие условия для Б. дает наркоз. Наркоз может быть проведен любым препаратом или методом с учетом длительности Б., общих показаний и противопоказаний. Методом выбора является неингаляционный наркоз тиопентал-натрием, гексеналом (1 % раствор — 20—30 мл) или пропанидидом (5% раствор — 5—7 мл). Преимуществом последнего является быстрое и полное прекращение наркотического действия сразу после окончания введения, что особенно ценно в амбулаторной практике. За несколько минут до начала наркоза начинают ингаляцию кислорода по полуоткрытой системе. По достижении I уровня хирургической стадии наркоза вводят Миорелаксанты (см.) — сначала тубарин для профилактики мышечных болей (0,3 мл 1 % раствора), затем через 30—60 сек. листенон (5—6 мл 2% раствора) и проводят искусственную вентиляцию легких (ИВЛ) мешком или мехом, включенным в контур дыхательного бронхоскопа. После введения бронхоскопа рекомендуется орошение слизистой оболочки дыхательных путей раствором местного анестетика. Основной проблемой ИВ JI при Б. является отсутствие герметичности системы «бронхоскоп — трахея».
Применение герметизирующих манжет нецелесообразно из-за необходимости менять положение тубуса бронхоскопа во время Б. Эффективнее эжекционный метод ИВЛ, при к-ром поступление кислорода 40—50 л/мин (давление на выходе редуктора кислородного баллона не более 1,5—2,5 атм) подается в боковой отвод бронхоскопа. Отсутствие герметичности — необходимое условие эффективности и безопасности этого метода. При отсутствии условий для проведения ИВЛ этими методами возможно так наз. периодическое (интермиттирующее) дыхание, т. е. периодическая кратковременная гипервентиляция кислородом через интубационную трубку, введенную в бронхоскоп, после чего манипуляции в течение 2—3 мин. выполняются на фоне апноэ. Более длительные перерывы в ИВЛ опасны из-за возникновения гиперкапнии (см.), несмотря на то что инсуффляция кислорода через бронхоскоп обеспечивает удовлетворительную оксигенации) до 10—15 мин. (так наз. диффузионное дыхание).
Б. можно проводить также под глубоким (не ниже II уровня хирургической стадии) ингаляционным наркозом при сохранении самостоятельного дыхания. При этом возможно однократное применение миорелаксантов для облегчения введения бронхоскопа в трахею. Если Б. затягивается, дополнительно вводят Миорелаксанты, барбитураты, пропанидид или переходят на ингаляционный наркоз (закисью азота с кислородом, фторотаном и т. д.). По окончании Б. тубус бронхоскопа извлекают после появления самостоятельного дыхания и до его полного восстановления проводят вспомогательную вентиляцию, пользуясь маской наркозного аппарата.
Осложнения обезболивания не являются специфичными для Б. и зависят от препарата, метода анестезии и адекватности ИВЛ. При местной анестезии следует считаться с возможностью интоксикации местным анестетиком (вследствие быстрого его всасывания со слизистой оболочки дыхательных путей).
Рис. 1. Положение больного в один из моментов введения бронхоскопа. На схеме внизу — стрелкой показан анатомический ориентир (надгортанник).
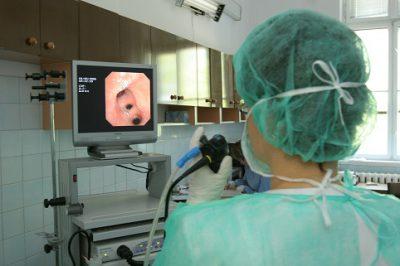
В чем заключается процедура
С момента изобретения бронхоскопа в 1897 г. он многократно изменялся и усовершенствовался. Конечной его модификацией стал электронный эндоскоп (в результате процедура обрела название эндоскопия), который не только проецирует высококачественную картинку обследуемого участка на экран монитора, но и дает возможность сохранить ее в виде файла. Полученный в результате процедуры эндоскопический снимок можно анализировать, сравнивать с последующими, следить за динамикой развития заболевания.
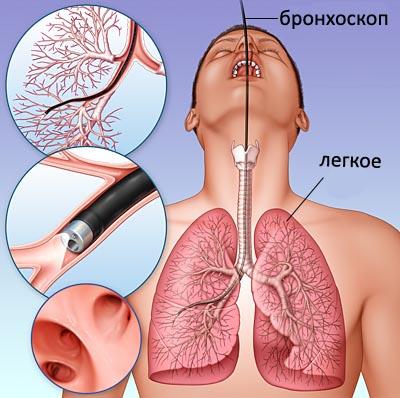
Бронхоскопия
Проводится бронхоскопия легких двумя методами:
- жестким;
- гибким (фибробронхоскопия).
В первом случае бронхоскоп оснащен жесткой трубкой, вводят ее через ротовую полость. Бронхоскопия осуществляется под общим наркозом, применяют, как правило, при крайней необходимости, например, для извлечения инородного тела. Метод является более травматичным, чем гибкий, требует восстановления пациента после анестезии.
 Бронхоскоп с гибкой трубкой более предпочтителен, поскольку лишен основных недостатков жесткого метода. Он не требует общего наркоза, проводится под местной анестезией, не вызывает таких болевых ощущений, как в предыдущем случае.
Бронхоскоп с гибкой трубкой более предпочтителен, поскольку лишен основных недостатков жесткого метода. Он не требует общего наркоза, проводится под местной анестезией, не вызывает таких болевых ощущений, как в предыдущем случае.
Следовательно, после бронхоскопии пациент не нуждается в восстановительном периоде. Данный метод успешно применяется для диагностики и лечения заболеваний органов дыхательной системы у детей.
И в том и в другом случае суть процедуры остается неизменной. Через дыхательные пути в организм вводится трубка бронхоскопа, которая, благодаря оптическому устройству, дает возможность осмотреть состояние слизистой, просвета бронхов, а также расположенную в непосредственной близости область легких.
При необходимости через канал бронхоскопа могут быть введены мельчайшие приспособления (например, щипцы), которые способны осуществить иссечение проблемного участка ткани или удалить инородное тело.
Бронхоскопия имеет несколько показаний. Данный вид диагностики и/или лечения назначается чаще всего для уточнения диагноза, а также в случаях, когда интенсивность отдельных симптомов не укладывается в общую картину заболевания, например, чрезмерно продолжительный кашель или кровохарканье. Кроме того, ее проводят для получения биоматериала с целью его гистологического исследования или удаления инородных предметов.
 Существуют следующие показания к бронхоскопии:
Существуют следующие показания к бронхоскопии:
- хронический бронхит;
- подозрение на туберкулез;
- подозрение на онкологию;
- обструктивные болезни легких;
- хронический бронхит и др.
В ходе бронхоскопии может осуществляться забор фрагментов ткани для последующего гистологического анализа – биопсия
Это очень важное исследования в области онкологии
Температура после бронхоскопии и другие возможные осложнения
Бронхоскопия – инвазивная процедура, которая сопряжена с определенным риском развития осложнений со стороны дыхательных путей. Наиболее частой причиной возникновения нежелательных последствий остается механическое повреждение слизистой оболочки.
Возможные осложнения:
- Ощущение онемения в области глотки, которое связано с влиянием анестезии;
- Дискомфорт при глотании. Иногда у пациентов болит горло, что обусловлено повреждением мягких тканей;
- Повышение температуры тела. Причина – дополнительное присоединение вторичной микрофлоры, что ведет к возникновению локального воспаления;
- Тошнота, рвота, как побочная реакция на используемые медикаменты;
- Кровь в бронхах при бронхоскопии, обусловленная повреждением мелких сосудов в структуре дыхательных путей или перфорацией. Для стабилизации состояния больного нужно проверить пульс и артериальное давление. При нарастании гипотензии (снижение АД) на фоне тахикардии (ускорение ЧСС) требуется введение соответствующих медикаментов. Проведение бронхоскопии легких при раке сопряжено с более высоким риском развития кровохаркания.
Важно! Качество подготовки врача напрямую влияет на результат и самочувствие пациента после соответствующей процедуры. Если негативная симптоматика усилится, тогда больного оставляют на некоторое время в стационаре (до 24 часов) для динамического наблюдения с последующим подбором адекватной терапии.
Советы врачей во время выделения зеленой мокроты
Среди симптомов серьезных заболевания зеленоватые выделения при спазме бронхов считаются настораживающими. Детей лучше сразу показать педиатру, чтобы избежать проблем со здоровьем в будущем. Иногда врач просит отхаркаться в специальный платочек, чтобы лично оценить характер выделений. Если мокроте выйти проблематично, то доктор назначит специальную терапию. Аптечные препараты будут эффективно разжижать, и выводить слизь во время спазма бронхов.
Вот еще полезные советы, которые дают педиатры и терапевты людям, страдающим от зеленых выделения во время кашля:
- Ребенку и взрослому человеку в пик заболевания нужно оставаться в постели. Такой режим позволит набраться сил и укрепить иммунную систему.
- При хронических воспалительных процессах нужно избегать сквозняков и переохлаждения.
- Отказаться от активных спортивных нагрузок, они только усугубят положение.
- Нельзя кушать сильно горячую или холодную воду.
- Копченую еду, алкоголь, слишком жирную пищу и маринады необходимо полностью исключить.
- Два раза в день проветривать помещение, особенно собираясь отдыхать.
Теперь понятно, отчего могут появиться выделения зелено-желтого оттенка во время спазма бронхов. Своевременно обращение в медицинское учреждение позволит избежать многих осложнений. С детьми нужно быть крайне внимательными, иногда сопли болотного оттенка, выходящие из носа и рта, свидетельствуют о гайморите или синусите. Точный диагноз способен поставить только специалист.
Нельзя экспериментировать с прогреванием при таком кашле. Высокие температуры только усиливают действие гнойных очагов. Только наблюдение у специалиста позволит привести организм в порядок. Если врач предлагает госпитализацию, то не спешите отказываться. Гнойные воспалительные процессы в органах дыхания лечатся только под присмотром медицинского персонала.
Причины откашливания зеленой слизи
Основные причины появления зеленого секрета при кашле – развитие болезней органов дыхания.
Бронхит
Так называется воспалительный процесс, затрагивающий оболочку или всю стенку бронхов. Он возникает, как самостоятельное заболевание или, как осложнение инфекционной болезни. Возбудители бронхита – вредоносные вирусы и бактерии. Они особенно опасны для организма, ослабленного простудой, переохлаждением, воздействием никотина, алкоголя.
Кроме низкого грудного кашля с отхаркиванием вязкой мокроты, бронхит проявляется затруднением дыхания, одышкой. На глубоком вдохе слышны хрипы – булькающие звуки в грудной клетке. При этом температура не поднимается выше 37-38°. Без правильного лечения болезнь может перейти в хроническую форму, пневмонию, бронхиальную астму.
Плеврит
Воспаление серозной оболочки легких в основном диагностируется у взрослых и пожилых мужчин. Плеврит может быть отдельным заболеванием или симптомом туберкулеза, злокачественной опухоли. Причины появления – заражение бактериальной, вирусной, грибковой инфекцией, травмы грудной клетки, неудачные хирургические процедуры.
При инфекционном характере плеврита температура больного повышается до 38-39°. При кашле выделяется мокрота зеленого цвета. Из-за трения воспаленной плевры ощущается боль в грудной клетке. Взрослый человек чувствует одышку, невозможность глубоко вдохнуть. Появляется тахикардия, которая усиливается по утрам, после физического напряжения.
Воспаление легких
Пневмония диагностируется у детей и взрослых. Во время ее протекания страдают все ткани нижних дыхательных путей. Возбудителями болезни часто являются патогенные бактерии, реже – вирусы, микоплазмы, грибковые инфекции. В группу риска входят люди с врожденными пороками легких, хроническим бронхитом, сердечной недостаточностью.
Пневмония проявляется высокой температурой, слабостью в теле, ознобом, повышенным потоотделением. Во время глубокого дыхания или приступов кашля человек слышит хрипы, чувствует боль в грудине. Он отхаркивает густую зеленую мокроту с прожилками крови и сгустками слизи. На поздних стадиях появляется цианотичность – посинение ногтей, губ.
Муковисцидоз
Кистозный фиброз – это врожденное заболевание, вызванное мутацией гена, отвечающего за солевой обмен между клетками. При его развитии поражаются все железы и органы, образующие слизь. Муковисцидоз выявляется только у ребенка, оба родителя которого страдают от этой болезни. После этого ему назначают пожизненное симптоматическое лечение.
При муковисцидозе слизь в бронхах густеет, скапливается, закупоривает мелкие просветы, замедляет кровоснабжение легких. Застоявшаяся мокрота легко инфицируется бактериями, которые окрашивают ее в зеленый цвет. Болезнь проявляется худобой, хрипящим дыханием, приступами кашля, нарушением работы эндокринной и пищеварительной системы.