Кишечная непроходимость симптомы, причины, лечение и неотложная помощь
Содержание:
Диагностика непроходимости кишечника
Даже ярко выраженных симптомов этого острого состояния порой не хватает для постановки точного диагноза. Чтобы окончательно утвердиться в предполагаемом диагнозе, специалистам необходимо взять анализы и провести обследование при помощи аппаратуры. Как правило, это:
- Общий анализ крови. Благодаря такому анализу врач выясняет уровень гемоглобина, уточняет численность эритроцитов (говорящих о развитии обезвоживания), а также лейкоцитов (сигнализирующих о развитии воспаления).
- Биохимический анализ крови. При развитии непроходимости в крови больного наблюдается снижение уровня хлора и калия, возрастание уровня азота, а также нарушение кислотного равновесия (сильное окисление или наоборот, ощелачивание крови).
- Рентгенография кишечника. Такая процедура проводится при первых подозрениях на развитие непроходимости кишечника. Снимок в этом случае показывает скопление газа и жидкости в петлях кишечника. Глядя на рентгенографический снимок, специалист может определить даже место затора каловых масс. Чтобы точно определить место развития непроходимости, специалист проводит рентгенографию с использованием контрастных веществ.
- КТ или УЗИ. Такие методы исследования кишечника могут быть полезны, в случае, если непроходимость была спровоцирована опухолью или попавшим в кишечник посторонним предметом.
- Колоноскопия, а также ирригоскопия. Эти диагностические процедуры позволяют получить точный диагноз, но только в случае, если закупорка произошла в толстом кишечнике.
Кроме того, отличным методом исследования при данном состоянии является лапароскопия, которая позволяет воочию увидеть место закупоривания, а в некоторых случаях и исправить ситуацию, разрезав имеющиеся спайки или развернув петлю в случае ее заворота.
- Жадность в Кишечнике, Обида в Почках – Где Таятся Наши Эмоции
- Виртуальная Колоноскопия Кишечника – Что Это Такое
- Диета Для Очищения Кишечника за 1 День
Классификация заболевания

Прежде всего, непроходимость кишечника принято разделять по морфофункциональным признакам на динамическую и механическую. Динамическая или, как ее еще называют, функциональная непроходимость представляет собой нарушение двигательной функции стенки кишечника без всяких механических препятствий к продвижению кишечного содержимого. Динамическая кишечная непроходимость, в свою очередь, делится на спастическую и паралитическую. Спастическая непроходимость появляется из-за повышенного тонуса кишечника. Паралитическая непроходимость возникает из-за снижения тонуса миоцитов кишечника.
Механическая непроходимость кишечника представляет собой окклюзию кишечной трубки на определенном уровне, чем и объясняется нарушение продвижения кишечного содержимого. В свою очередь, механическая непроходимость подразделяется на обтурационную и странгуляционную. Стоит отметить, что обтурационная кишечная непроходимость, возникающая при наличии какого-либо механического препятствия для продвижения кишечного содержимого, подразделяется на следующие виды:
- внекишечная (кисты, опухоли);
- внутрикишечная, которая исходит из кишечной стенки (рубцовые стенозы, опухоли);
- внутрикишечная, не имеющая никакой связи с кишечной стенкой (ее причиной могут стать желчные камни крупных размеров, которые попали в просвет кишки посредством внутреннего желчного свища, гельминты, каловые камни и инородные тела).
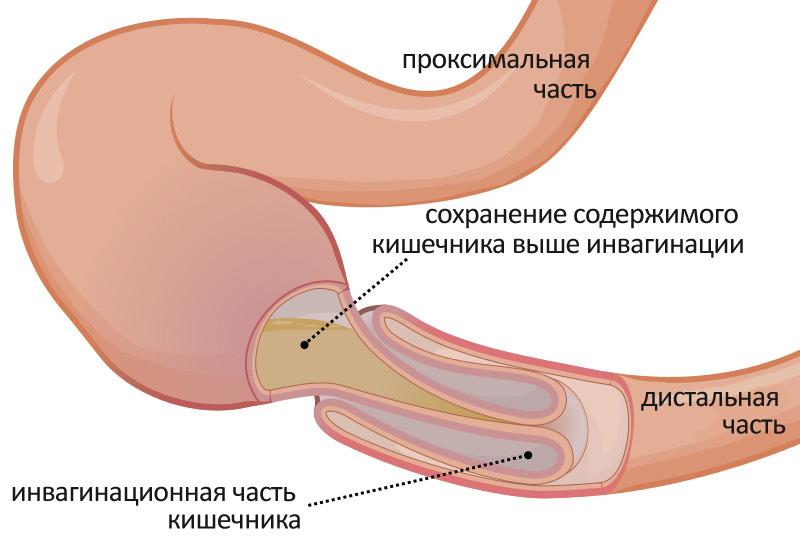
Странгуляционная кишечная непроходимость развивается из-за сдавления брыжейки кишки и возникшего из-за этого нарушения питания (например, ущемление, узлообразование и заворот). Иногда у пациента наблюдается смешанная форма, то есть сочетание обтурации и странгуляции. К ней относится инвагинационная непроходимость (развивается вследствие инвагинации, то есть внедрения одной кишки в другую), а также спаечная кишечная непроходимость. К сожалению, спаечная болезнь кишечника нередко приводит к развитию непроходимости, так как происходит сдавление кишечника спайками.
По течению непроходимость бывает хроническая и острая. Стоит отметить, что острая непроходимость очень опасна для здоровья и жизни человека из-за быстрого развития осложнений. Существует классификация непроходимости и по пассажу химуса. В этом случае может быть только частичная непроходимость, а может быть и полная.
Существуют и виды кишечной непроходимости по ее уровню. В этом случае специалисты говорят о том, что бывает высокая непроходимость (или тонкокишечная, которая развивается проксимальнее связки Трейца) и, соответственно, низкая (или толстокишечная, которая возникает дистальнее связки Трейца). А также непроходимость может быть врожденная, появившаяся вследствие врожденной аномалии, и приобретенная.
Симптомы непроходимости
Независимо от конкретного вида или расположения патологии признаки кишечной непроходимости будут ассоциироваться с выраженными болями, рвотными позывами, а также задержкой стула, неотхождением газов
Именно поэтому очень важно как можно раньше начинать лечение – как пожилым людям, так и детям до года и старше
Боли в брюшной области получают схваткообразный и даже нестерпимый характер. Во время схваток, которые будут совпадать с перистальтическими волнами, лицо пациента будет искажаться от боли, присоединятся стоны. Также больной, у которого развилась непроходимость кишечника, будет вынужден принять неестественные положения (например, на корточках), чтобы облегчить симптоматику. На высоте представленного приступа идентифицируются симптомы шокового состояния: бледность кожного покрова, холодный пот, понижение показателей артериального давления и даже учащенное сердцебиение.
Стихание болей может оказаться достаточно опасным симптомом, который свидетельствует об отмирании тканей кишечника, а также смерти нервных окончаний. После подобного затишья, а именно на вторые сутки от начала формирования кишечной непроходимости, более чем вероятным окажется формирование перитонита, узнать который можно будет по «острому» животу.
Говоря о непроходимости кишечника и симптомах у взрослых, нельзя не отметить рвотные позывы
В частности, гастроэнтерологи обращают внимание на то, что:
- наиболее обильная и многократная рвота, которая не приносит облегчения, будет развиваться при непроходимости именно тонкого отдела кишечника;
- в самом начале рвотные массы будут включать в себя остатки пищевых масс, потом желчь. На более поздних этапах в них будут идентифицировать кишечное содержимое, а именно каловую рвоту с крайне неприятным запахом, которую каждый человек распознает сразу же;
- при низкой кишечной непроходимости рвотные позывы будут повторяться не больше одного-двух раз, что происходит в подавляющем большинстве случаев.
Кишечная непроходимость, расположенная достаточно низко, также будет ассоциироваться с задержками стула и проблемным отхождением газов. Пальцевое обследование ректальной области позволяет идентифицировать отсутствие каловых масс в прямой кишке, растянутость ампулы и даже зияющие отверстия рядом со сфинктером. При более высокой непроходимости задержка в рамках дефекации может не идентифицироваться. В то время как опустошение отделов кишечника, находящихся снизу, будет происходить самостоятельно или после применения клизмы.
При такой проблеме, как кишечная непроходимость, обращает на себя внимание вздутие и определенная асимметрия брюшины, очевидная даже на глаз перистальтика. После того, как симптомы непроходимости кишечника определены, для того чтобы корректно их распознавать и даже вылечить, настоятельно рекомендуется озаботиться информативной и полноценной диагностикой
Симптомы кишечной непроходимости
В развитии КН выделяют три периода, в каждом из которых имеется своя симптоматика.
Ранний период (до 12 часов)
Болезнь дебютирует болями, чей характер и интенсивность отличаются в зависимости от типа непроходимости. При обтурации боли накатывают в виде приступа, длятся несколько минут, после чего полностью стихают. При странгуляции они постоянны, однако меняют свою интенсивность от умеренных, до невыносимых, иногда провоцирующих болевой шок.
Рвота в этом периоде возникает редко и лишь при наличии препятствия в самом начале тонкого кишечника.
Промежуточный период (от 12 до 24 часов)
Спустя 12 часов после появления болей клиническая картина становится максимально яркой. Боли перестают быть приступообразными при любом типе КН, живот вздувается, отмечается частая обильная рвота. Из-за этого, а также из-за невозможности приема жидкостей через рот, отека кишки и прекращения всасывания воды стремительно нарастает обезвоживание.
Поздний период (>24 часов)
В этот период нарастают явления системного ответа организма на имеющееся заболевание:
- увеличивается частота дыхания;
- повышается температура тела, что свидетельствует о нарастании отравления организма бактериальными токсинами;
- прекращается выработка мочи;
- возникают тяжелые нарушения кислотно-щелочного равновесия;
- появляются признаки поражения брюшины — перитонит;
- возможно развитие сепсиса.
Прекращение стула и отхождения газов — частый, хоть и не постоянный симптом КН. Он более выражен при низкой непроходимости (препятствие в толстой кишке) и гораздо меньше — при верхней непроходимости. Впрочем, даже в последнем случае при начале перитонита отмечается паралич двигательных функций кишечника, приводящий к остановке пассажа каловых масс по нему.
Состояние больного прогрессивно ухудшается от среднетяжелого до критического, отмечается нарастающая тахикардия, температура повышается постепенно до высоких цифр (иногда до сверхвысоких — в случае сепсиса).
При отсутствии лечения заболевание неизбежно приводит к развитию полиорганной недостаточности и смерти больного.
Диагностика, важные хирургические симптомы
Диагностические мероприятия проводятся в условиях хирургического стационара врачом-хирургом.
Наиболее важными симптомами, которые можно определить при кишечной непроходимости являются:
- Склярова — симптом, который определяется в положении лёжа. Производят толчкообразные движения по брюшной стенке больного, и выслушивается специфический шум, говорящий о наличии жидкости в просвете кишечника. Также этот метод известен, как симптом плеска;
- Кивуля – перкуторно (при постукивании) определяется тимпанический (барабанный) звук с металлическим оттенком над растянутой кишечной петлёй;
- симптом Валя — это асимметричное не перемещающееся вздутие живота, отличающееся устойчивым характером. Оно видно невооружённым глазом и его достаточно легко ощупать;
- Шланге — наличие явно видимых перистальтических кишечных волн, поддающихся пальпации;
- Мондора — прощупывание отёчной и вздутой петли кишечника при паралитической непроходимости вследствие тромбоза мезентериальных сосудов;
- Байера или «косого живота» — отмечается при вздутии;
- Аншютца — метеоризм, возникающий справа в подвздошной области при толстокишечной непроходимости;
- Шимана-Данса — ощущение пустоты в правой подвздошной зоне из-за смещения кишечника. Отмечается при завороте;
- Спасокукоцкого — выслушивание слабых всплесков жидкости при парезе кишечника;
- Бейли — чёткая аускультация (выслушивание) сердечных тонов из-за скопившейся и резонирующей жидкости;
- «Обуховской больницы» или «зияние ануса» — раздувание ампулярной части прямой кишки при механической кишечной непроходимости.
Кроме определения данных патогномоничных симптомов в диагностике используется:
- общий анализ крови. Может выявить снижение гемоглобина, высокий уровень гематокрита (объём красных клеток), при присоединении воспалительного, инфекционного процесса увеличение лейкоцитов и скорости оседания эритроцитов (СОЭ). При заболеваниях крови или других патологиях, сопровождающихся увеличением в размерах селезёнки, можно выявить тромбоцитоз — увеличение числа тромбоцитов;
- токсикологический и биохимический анализ крови. Позволяет определить вещества, способствующие кишечной непроходимости, например, свинец, ртуть и др. Оценить состояние печени по уровню трансаминаз — АЛАТ, АСАТ, билирубина, общего белка. Также можно выявить снижение уровня кальция, калия либо железа, увеличение азота (азотемия). Уровень креатинина и мочевины позволит судить о состоянии почек;
- аускультация живота. Можно определить усиление шумов, исходящих от кишечника в начальных стадиях или полное их отсутствие в терминальной фазе;
- пальпация. С её помощью можно определить болезненные зоны и предположить место закупорки просвета кишечника;
- перкуссия — характеризуется возникновением тимпанита — барабанного звука при значительном скоплении газов;
- рентгенография — важный диагностический метод, позволяющий определить весьма патогномоничный признак, свидетельствующий о кишечной непроходимости — чаши Клойбера. Это уровни жидкости, расположенные в горизонтальной плоскости и определяющиеся на различных этажах кишечных петель. Также позволяет увидеть повышенную пневматизации кишечника из-за скопления газов;
- проба Шварца — пациент должен выпить 100 мл контрастного вещества, после чего проводят рентгенографию, позволяющую определить уровень обструкции;
- зондовая энтерография — более новый способ, при котором контраст вводят в двенадцатиперстную кишку при помощи специального катетера. Также делают рентгенографию, более чётко определяющую место окклюзии.
Какой бывает непроходимость
Существуют несколько разновидностей кишечной непроходимости острой. В основу классификации положено несколько признаков:
- период образования;
- морфофункциональные факторы;
- течение патологии.
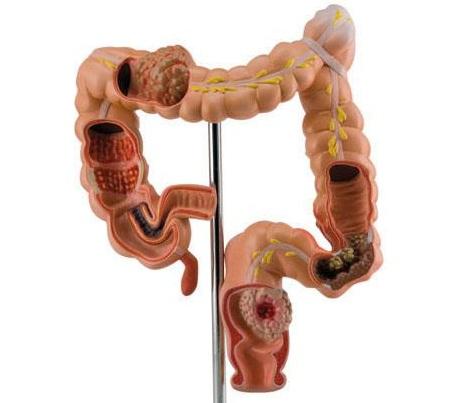
 Проблемы с выходом каловых масс в редких случаях диагностируются у детей в период младенчества. Основная причина — врожденный порок органов пищеварения. Это может быть:
Проблемы с выходом каловых масс в редких случаях диагностируются у детей в период младенчества. Основная причина — врожденный порок органов пищеварения. Это может быть:
- увеличение размера какого-либо отдела кишечника;
- индивидуальные анатомические особенности, например, отклонение петли от правильного расположения.
Ребенок с такой патологией проявляет беспокойство уже в первые недели жизни. Его мучают колики, запоры, он часто плачет.
Непроходимость кишечника может быть приобретена в течение жизни, чаще всего она проявляется после 45 лет. Реже заболевание поражает детей от полугода, у них оно выделено в отдельный вид — инвагинация. Клиническая картина выглядит следующим образом: из-за высокой подвижности толстого кишечника его петли путаются, нередко одна кишка внедряется в другую. Несовершенная перистальтика усугубляет картину.
В зрелом возрасте непроходимость может возникнуть из-за внутренних заболеваний, травм брюшной полости, хирургического вмешательства и даже паразитов.
По морфофункциональному признаку выделяют непроходимость:
- механическую;
- динамическую;
- сосудистую.
Механическая непроходимость возникает при образовании в любом отделе кишечника препятствия в виде опухоли, узла, грыжи или других образований. Она также имеет подвиды:
- Обтурационная — препятствие в виде опухоли или полипа появляется внутри кишки или от давления другого органа;
- Странгуляционная — движению каловых масс препятствует грыжа, заворот кишок либо узел.
- Комбинированная — образование спайки.
Динамическая разновидность патологии возникает в тех случаях, когда перистальтика кишечника нарушается из-за операции, травмы, малой физической активности или длительного постельного режима.
 Сосудистая непроходимость — следствие нарушения кровотока в кишечнике. Это может быть инфаркт кишечника или застой крови.
Сосудистая непроходимость — следствие нарушения кровотока в кишечнике. Это может быть инфаркт кишечника или застой крови.
Выделяют также острую, подострую и хроническую форму заболевания.
По локации очага патологии определяют высокую и низкую непроходимость. Первая образуется в тонком кишечнике, она встречается чаще, примерно в 70% случаев. Вторая локализуется в толстом кишечнике, диагностируется примерно у трети пациентом с таким диагнозом.
Диагностика
Первоначальная задача хирурга – отличить кишечную непроходимость от заболеваний со схожей симптоматикой. Для этого проводят дифференциальную диагностику с аппендицитом, прободением органа, перитонитом, синдромом приводящей петли, плевритом, почечной коликой, заболеваниями сердца, панкреатитом, холециститом.
Чтобы распознать кишечную непроходимость, врач анализирует жалобы больного, проводит внешний осмотр живота. Путем пальпации, постукивания выявляются наиболее болезненные участки, наличие объемных уплотнений. Для анализа шумов внутри живота специалисты используют фонендоскоп – специальный прибор, помогающий оценить перистальтические звуки.
Инструментальное исследование брюшной полости включает:
- Рентгенографию. С помощью этого метода можно увидеть скопление газов, поперечные уровни жидкости в петлях органа. Эта информация фиксируется на рентгеновском снимке. Для обнаружения закупорки, выяснения ее расположению человеку дают выпить контрастное вещество. Такой метод называют «полстаканной пробой Шварца».
- Зондовую энтерографию. Обследование проводят, чтобы зафиксировать участок, на котором есть препятствие.
- Колоноскопию. Метод позволяет оценить состояние толстой кишки. Иногда колоноскопия позволяет устранить закупорку.
- Ультразвуковая диагностика. Исследование помогает отличить кишечную непроходимость от других патологий, обнаружить опухоли, воспалительные образования.
Кишечная непроходимость симптомы у детей
Кишечная непроходимость у детей – это ещё более опасное и грозное состояние, чем у взрослых. Ведь детский организм имеет намного меньше ресурсов. Заворот кишок у детей сопровождается яркой картиной острого заболевания: вдруг появляются в животе схваткообразные боли, вздутие, рвота. Боли настолько сильны и выражены, что малыш не может плакать, а только крутится волчком.
При наступлении некроза сдавленной стенки кишечника, боли прекращаются и общее состояние становится тяжёлым. Мучительная неукротимая рвота, появляющаяся при заворотах тонкой кишки, возникает в первые же часы заболевания. При этом она тем сильнее выражена и появляется тем раньше, чем поражение находится ближе к желудку. Рвотные массы поначалу состоят из остатков пищи, позже – из желчи, а далее имеют кровавую примесь.
Когда поражён толстый кишечник, рвота может отсутствовать. Наблюдаются мучительные позывы к опорожнению кишечника, вздутие живота с задержкой газов. Непроходимость в тонком кишечнике возможна с поносом, содержащим комочки нормального стула. Это может повторяться несколько раз.
Кишечная непроходимость у новорожденных: симптомы
У новорожденных кишечная непроходимость может появляться из-за пороков развития: сужения или удлинения каких-либо участков кишки (чаще всего сигмовидной), такого индивидуального расположения или поворотов петель кишечника, которые вызывают задержку продвижения содержимого.
Признаки и симптомы у новорожденных и грудничков:
|
При отсутствии просвета тощей или двенадцатиперстной кишки или при их резких сужениях кроме перечисленных выше симптомов добавляется выделение слизистых комков из прямой кишки, где отсутствуют примеси клеток поверхностных кожных слоёв, всегда имеющиеся в околоплодных водах и заглатываемые развивающимся плодом. При нормальной кишечной проходимости подобные клетки всегда должны присутствовать в первом кале (меконии) новорожденного.
Кишечная непроходимость у грудничка: симптомы
У детей грудного возраста кишечная непроходимость имеет свою специфику. Инвагинация у детей– это такое состояние, когда часть кишки, выворачиваясь, внедряется в другую кишку. Наблюдается такое состояние, как правило, у малышей 5-10-ти месяцев, чаше всего у мальчиков. У детей старше года такая патология встречается редко.
Причиной данного явления принято считать незрелость механизмов перистальтики и подвижность толстого отдела кишечника, что постепенно приходит в норму, когда ребёнок подрастает. К сбоям работы кишечника приводят также и резкие перемены в питании детей ранних возрастов, введение прикорма или инфекции.
Характерные симптомы инвагинации у грудных детей:
- частые приступообразные боли в животе;
- рвота;
- кровянистые выделения, содержащие слизь, вместо кала;
- при болевых приступах дети плачут, крайне беспокойны, личико имеет страдальческое выражение;
- приступы болей оканчиваются столь же внезапно, как и появляются, на непродолжительное время, а затем вновь повторяются;
- вздутие живота;
- в животе прощупывается уплотнение.
Низкая острая непроходимость кишечника вызывается препятствием, находящимся на уровнях конечных отделов толстой и тонкой кишок. В этих случаях у ребенка отсутствует стул, появляется рвота с запахом кала, вздутие живота из-за присутствия в кишечнике больших количеств газов. Повышенная двигательная активность кишечника видна на глаз.
Одна из форм острой непроходимости – мекониальный илеус – вызвана повышенной вязкостью каловых масс новорожденного. При такой форме у малыша отсутствует стул, появляется рвота (часто с желчью), верхняя часть живота вздута, в кишечнике скапливаются газы.
Симптом Валя при кишечной непроходимости
Это относительно устойчивое (не перемещающееся) асимметричное и хорошо заметное на глаз вздутие живота, которое можно определить и на ощупь.
Ограниченный местный метеоризм приводит к тому, что раздувшаяся кишка видна на глаз. При пальпации ощущается фиксированная и растянутая петля кишечника.
Послеоперационный период
Продолжается антибактериальная, вводимая внутривенно или непосредственно в брюшную полость и инфузионная терапия. При необходимости производится искусственная вентиляция лёгких при дыхательной недостаточности, гемодиализ — при почечной. Возможно применение экстракорпоральной детоксикации — гемосорбции или плазмафереза. Очень важна ранняя активация функциональной активности кишечника и желудка. С этой целью используют постоянную аспирацию кишечного и желудочного содержимого посредством назогастрального зонда (около четырёх суток). Назначают лекарственные препараты, улучшающие их функциональную активность — прокинетики (Церукал и др.) и антихолинэстеразные средства (Атропин, Прозерин). Большое значение отдаётся профилактике тромбоэмболических осложнений. Для этого необходимо:
- бинтование нижних конечностей эластическими бинтами;
- соблюдение активного режима (ранний подъём больного с постели после проведённой операции);
- применение антикоагулянтов прямого либо непрямого действия (Гепарин, Варфарин и др.) и антиагрегантных препаратов (Клопидогрел).
При образовании послеоперационных абсцессов (нагноений) или скоплении воспалительной жидкости (экссудата) в специфических карманах брюшной полости, их успешно дренируют под контролем ультразвукового исследования одним или несколькими дренажами. Летальность при кишечной непроходимости будет зависеть от нескольких факторов:
- наличия сопутствующей патологии (сахарного диабета, сердечной недостаточности и др.);
- срока поступления в стационар;
- возраста пациента.
В зависимости от этого она достигает от 3 до 45% случаев.
В первые месяцы после оперативного вмешательства по поводу кишечной непроходимости нужно придерживаться специальной диеты. Необходимо минимизировать количество соли, соблюдать достаточный питьевой режим, не употреблять грубую, плохо переваривающуюся, горячую или слишком холодную пищу. Разрешены к употреблению следующие продукты:
- овсяная, гречневая, рисовая, манная каши;
- нежирные сорта рыбы или мяса;
- термически обработанные овощи, не вызывающие вздутие у пациента;
- печёные фрукты, например, яблоки;
- нежирный творог;
- компоты.
Пищу лучше употреблять в перетёртом виде.